Как известно, женщины подвержены пиелонефриту в 5 раз чаще, чем мужская половина человечества, что обусловлено анатомическими особенностями мочевыделительной системы женского организма. У беременных же пиелонефрит является одним из самых частых экстрагенитальных заболеваний и диагностируется в 6 – 12 % случаев. Лечение данного заболевания во время беременности следует начинать немедленно, так как инфекция сказывается неблагоприятно не только на состоянии женщины, но и на здоровье и развитии плода.
Как известно, женщины подвержены пиелонефриту в 5 раз чаще, чем мужская половина человечества, что обусловлено анатомическими особенностями мочевыделительной системы женского организма. У беременных же пиелонефрит является одним из самых частых экстрагенитальных заболеваний и диагностируется в 6 – 12 % случаев. Лечение данного заболевания во время беременности следует начинать немедленно, так как инфекция сказывается неблагоприятно не только на состоянии женщины, но и на здоровье и развитии плода.
Содержание статьи
Пиелонефрит беременных: определение и классификация
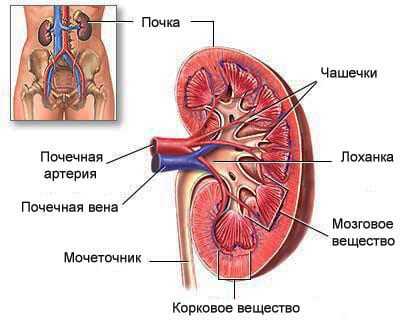
Пиелонефритом называется воспалительный процесс в почке, который захватывает как интерстициальную ткань органа, так и чашечно-лоханочную систему (место, где скапливается моча).
Классификация
- первичный пиелонефрит (заболевание возникло само по себе, ему не предшествовала какая-либо патология мочевыделительной системы);
- вторичный – воспалительный процесс в почках развился на фоне имеющегося нефроптоза (опущение почки), уролитиаза (мочекаменная болезнь) или других болезней почек и мочевыводящих путей.
- острый – воспалительный процесс в почках развился впервые во время вынашивания плода или гестационного периода, поэтому его называют пиелонефритом при беременности либо гестационным пиелонефритом;
- хронический – болезнь имела место до зачатия и проявилась во время беременности (обострение хронического процесса).
- двухсторонний, когда в процесс вовлечены обе почки;
- односторонний (право- или левосторонний) – во время гестации матка по мере роста сдвигается вправо и «притесняет» правую почку, вследствие этого у будущих мам чаще диагностируется правосторонний пиелонефрит.
- серозный;
- гнойный (наиболее неблагоприятная форма болезни, особенно в период вынашивания плода);
- латентная (без клинических проявлений);
- гипертоническая (с повышением кровяного давления);
- азотемическая (с развитием почечной недостаточности) и прочие.
Кроме того, гестационный пиелонефрит подразделяется на 3 вида:
- пиелонефрит во время беременности;
- пиелонефрит рожениц (то есть возникший в процессе родов);
- пиелонефрит послеродовый или родильниц (клиника послеродового гестационного пиелонефрита проявляется на 4 – 6 день и на второй неделе послеродового периода).
Причины и механизм развития заболевания
 Гестационный пиелонефрит вызывают патогенные и условно-патогенные микроорганизмы: бактерии и вирусы, простейшие и грибы. Чаще всего возбудителями заболевания являются грамотрицитальные бактерии кишечной группы: протей, энтерококк, кишечная палочка, стафилококки, клебсиелла и прочие, а также стрептококки и стафилококки. Распространяются инфекционные агенты в основном гематогенным путем (с током крови) из имеющихся очагов хронической инфекции (миндалины, кариозные зубы, дыхательные пути, воспаленный желчный пузырь и прочее). Но возможен и восходящий путь инфицирования из мочеиспускательного канала, мочевого пузыря или хронических очагов половых органов (цервицит, кольпит, эндометрит и т.д.).
Гестационный пиелонефрит вызывают патогенные и условно-патогенные микроорганизмы: бактерии и вирусы, простейшие и грибы. Чаще всего возбудителями заболевания являются грамотрицитальные бактерии кишечной группы: протей, энтерококк, кишечная палочка, стафилококки, клебсиелла и прочие, а также стрептококки и стафилококки. Распространяются инфекционные агенты в основном гематогенным путем (с током крови) из имеющихся очагов хронической инфекции (миндалины, кариозные зубы, дыхательные пути, воспаленный желчный пузырь и прочее). Но возможен и восходящий путь инфицирования из мочеиспускательного канала, мочевого пузыря или хронических очагов половых органов (цервицит, кольпит, эндометрит и т.д.).
Механизм развития
Отчего пиелонефрит так часто возникает во время беременности? Основным предрасполагающим фактором является механический. Растущая матка сдавливает соседние органы, особенно мочеточники, что нарушает отток мочи из чашечно-лоханочной системы почек, она задерживается там и служит благоприятной питательной средой для роста и размножения инфекционных агентов. В связи с этим пиелонефрит чаще развивается во втором и третьем триместрах беременности.
Второй момент, который предрасполагает развитию заболевания, являются гормональные и гуморальные изменения в организме, связанные с беременностью. Вследствие этих факторов верхние мочевые пути претерпевают анатомические изменения (гипотония, гипокинезия, дискинезия чашечно-лоханочной системы). В частности под влиянием гормона беременности – прогестерона, который призван расслаблять не только мускулатуру матки, но и все остальные гладкие мышцы внутренних органов, мочеточники расширяются, удлиняются и искривляются с перегибами, петлеобразованием. Кроме того, ослабляется связочный аппарат почек, что увеличивает нефроптоз.
В-третьих, возросший уровень эстрогенов у беременных дает толчок к росту патогенной флоры, в первую очередь кишечной палочки. Также не стоит забывать и о несколько сниженном иммунитете в гестационный период – что предупреждает отторжение плода материнским организмом как чужеродного объекта.
Гораздо чаще пиелонефритом болеют первобеременные женщины. В 93% случаев в воспалительный процесс вовлекается правая почка из-за декстраротации беременной матки и анатомических особенностей правой яичниковой вены.
Факторы риска
Спровоцировать возникновение заболевания у беременных могут определенные факторы:
- предшествующая инфекция мочевыводящих путей (цистит, уретрит, бессимптомная бактериурия либо бессимптомная бактериоспермия партнера);
- аномалии развития мочевыделительной системы;
- мочекаменная болезнь (почечные конкременты усугубляют застой мочи в лоханках почки, что приводит к активизации условно-патогенной флоры и развитию воспалительного процесса);
- воспаления женских половых органов (чаще всего это кольпит и вульвовагинит);
- бактериальный вагиноз;
- низкий уровень жизни (плохое питание и условия проживания, тяжелое и вредное производство);
- сахарный диабет;
- хроническая экстрагенитальная патология (болезни щитовидной железы, сердечно-сосудистые заболевания, эндокринные расстройства).
В послеродовом периоде
В первые дни после родов риск возникновения заболевания значительно возрастает, чему способствуют появление новых факторов:
- сокращение (инволюция) матки происходит медленно, что в первые 5 – 6 суток послеродового периода создает компрессию (сдавление) мочеточников;
- сохранение в материнском организме прогестерона (до трех месяцев), что поддерживает дилатацию (расширение) мочеточников и уретры;
- осложнения послеродового периода (поздние кровотечения вследствие гипотонии матки или остатков последа);
- воспаление половых органов;
- урологические расстройства, обусловленные острой задержкой мочи или длительной катетеризацией мочевого пузыря (в первые 2 часа после родов).
Степени риска Возникновение либо обострение хронического пиелонефрита существенно осложняет течение гестационного периода беременности и чревато развитием опасных как для матери, так и для ребенка осложнений. В связи с этим рассчитывается риск пиелонефрита для течения настоящей беременности, в котором учитываются: форма болезни, степень нарушения функций почек и состояния организма будущей мамы в целом. В первую очередь пиелонефрит беременных существенно увеличивает риск развития почечной недостаточности и артериальной гипертензии. Заболевание с данными осложнениями утяжеляют течение гестозов вплоть до преэклампсии и эклампсии. Выделяют 3 степени риска воспаления почек у беременных:
- 1 степень (низкий риск)
Данная степень риска присваивается беременным с неосложненным пиелонефритом, который впервые появился в гестационный период. При оказании своевременного и адекватного лечения серьезная угроза здоровью матери и плода минимальна. Течение беременности и родоразрешение без осложнений. - 2 степень (умеренный риск)
В анамнезе женщины имеется хронический пиелонефрит, который до 30% случаев становится причиной осложненного течения беременности. Если осложнения не развиваются, то течение беременности и роды завершаются благоприятно, в противном случае возможны преждевременные роды или выкидыши. - 3 степень (высокий риск)
Высокий риск пиелонефрита присваивается женщинам, у которых течение болезни осложнилось почечной недостаточностью и артериальной гипертензией, либо возникло воспаление единственной почки. Дальнейшее пролонгирование беременности противопоказано.
Клиническая картина
Гестационный пиелонефрит начинается остро, с признаков интоксикации и урологических симптомов. Выраженность интоксикационного синдрома зависит от формы и длительности заболевания. Кроме того, немаловажное значение имеют вид возбудителя, массивность инфицирования, путь проникновения инфекции, иммунитет женщины, срок гестации.
К ведущим симптомам интоксикации относятся: повышение температуры до 38 – 40 градусов, ознобы и потливость, головная боль, вялость, тошнота и рвота. Кроме того, появляются тянущие или ноющие боли в области поясницы. Если поражена одна почка, боль появляется с ее стороны, если обе, то боль беспокоит с обеих сторон. Возможно появление частого и болезненного мочеиспускания, пациентка может отметить мутную мочу с примесью гноя или хлопьев.
Диагностика пиелонефрита при беременности
 Дифференцировать пиелонефрит необходимо с угрозой прерывания беременности. Для уточнения диагноза назначаются следующие лабораторные исследования:
Дифференцировать пиелонефрит необходимо с угрозой прерывания беременности. Для уточнения диагноза назначаются следующие лабораторные исследования:
- общий анализ крови (лейкоцитоз, анэозинофилия, анемия, лимфопения, ускоренная СОЭ);
- биохимический анализ крови (повышение креатинина, азота, возможно повышение билирубина, АСТ и АЛТ);
- общий анализ мочи (увеличение лейкоцитов, эритроцитов и цилиндров);
- моча по Нечипоренко;
- моча по Зимницкому (изогипостенурия и никтурия);
- бактериологический посев мочи для идентификации возбудителя и определения его чувствительности к антибиотикам.
Из инструментальных методов ведущую роль играет УЗИ почек, что позволяет не только диагностировать расширение чашечно-лоханочной системы, но и определить карбункул или абсцесс почки, воспаление околопочечной клетчатки. Также применяется хромоцистоскопия и катетеризация мочеточников для восстановления оттока мочи. В послеродовом периоде и в экстремальных ситуациях, когда имеется угроза жизни женщины, назначаются экскреторная урография и динамическая сцинтиграфия.
Пиелонефрит беременных: осложнения, влияние на плод
Заболевание не только таит угрозу в отношении здоровья будущей мамы и течения беременности, но негативно сказывается на росте и развитии плода.
Сроки беременности, в которые возрастает вероятность развития болезни, называют критическими сроками:
- 24 – 26 недель (возникновение угрозы прерывания, обусловленной не только повышенной возбудимостью матки, но и лихорадочным состоянием женщины, болевым синдромом и действием экзотоксинов бактерий кишечной группы);
- 32 – 34 недели – размеры матки максимальны, что существенно влияет на топографию почек и вызывает сдавление мочеточников;
- 39 – 40 недель – накануне родов предлежащая часть плода опускается в малый таз и прижимается к его входу, вызывая компрессию мочевого пузыря, застой мочи в мочевыводящих путях и почечных лоханках;
- 4 – 12 сутки после родов.
Осложнения течения беременности
Заболевание (особенно при обострении хронического процесса) повышает риск возникновения следующих акушерских осложнений:
- поздний гестоз (до 89% и выше у женщин с хроническим пиелонефритом);
- угроза прерывания и выкидыш в первом триместре;
- преждевременные роды;
- вторичная плацентарная недостаточность;
- анемия;
- аномалии родовых сил;
- кровотечение во время и после родов;
- септицемия (инфицирование крови) и септикопиемия (заражение крови и образование гнойных очагов в организме);
- инфекционно-токсический шок;
- гнойно-септические заболевания после родов;
- острая почечная недостаточность.
Осложнения для плода
В свою очередь, то или иное акушерское осложнение неблагоприятно сказывается на внутриутробном развитии ребенка и приводит к следующим последствиям:
- гипоксия и задержка роста плода (результат гестоза, анемии и плацентарной недостаточности);
- антенатальная гибель плода, в процессе родов или в первые 7 дней жизни (перинатальная смертность достигает 30%);
- внутриутробное инфицирование (в ранние сроки приводит к порокам развития плода);
- длительная желтуха;
- развитие гнойно-септических заболевании после рождения;
- сниженный иммунитет.
Лечение и родоразрешение
Лечением гестационного пиелонефрита занимается врач акушер-гинеколог совместно с урологом (нефрологом). Все будущие мамы с острым процессом или обострением хронического подлежат обязательной госпитализации.
Немедикаментозная терапия
Первым этапом в лечении является восстановление пассажа мочи с помощью следующих мер:
- Постельный режим
Горизонтальное положение и тепло улучшают кровоток в почках и препятствуют застою мочи в почечных лоханках и мочеточниках. Постельный режим назначается на период в 5 – 7 дней (до исчезновения симптомов интоксикации и снижения температуры). При одностороннем процессе женщину укладывают на здоровый бок с согнутыми коленями и несколько поднимают ножной конец кровати. В таком положении матка отклоняется от воспаленной почки и уменьшается давление на мочеточник. В случае двухстороннего пиелонефрита будущей маме рекомендуется принимать (от 3 до 5 раз в день) коленно-локтевое положение, при котором также матка отклоняется и перестает давить на почки и мочеточники. - Диета
При воспалении почек показано обильное кислое питье, до 3 литров в сутки. Целебными свойствами обладают клюквенный и брусничный морсы, отвар (настой) из листьев толокнянки, брусники, хвоща полевого, овса, шиповника, ромашки аптечной. Следует исключить чай, кофе, сладкие газированные напитки, шоколад, жирные, жареные и острые блюда, копчености и соленья, фаст-фуд. Пища должна быть запеченной, тушенной или отварной.
Медикаментозное лечение
- Антибиотикотерапия
Основой терапии заболевания является назначение антибактериальных препаратов. В первые 12 недель назначается ампициллин, оксациллин или пенициллин. Во втором триместре допускается введение антибиотиков цефалоспоринового ряда (кефзол, клафоран) и макролидов (джозамицин, ровамицин) продолжительность до 7 – 10 дней. - Нитрофураны
Начиная со второго триместра к антибиотиками добавляются уроантисептики или нитрофураны (5-НОК, нитроксолин, фурадонин, невиграмон). - Спазмолитики и десенсибилизирующие препараты
Из десенсибилизирующих средств назначаются супрастин, кларитин, в качестве спазмолитиков – но-шпа, папаверин, баралгин. Кроме того, показан прием седативных препаратов (экстракт валерианы или пустырника). - Мочегонные препараты
Для усиления действия антибиотиков назначаются диуретики в малой дозировке (дихлотиазид, фуросемид). - Инфузионная терапия
С целью дезинтоксикации внутривенно капаются реополиглюкин, гемодез, солевые растворы. - Витамины и препараты железа
Оперативное лечение
В случае безуспешности консервативного лечения выполняется хирургическое вмешательство:
- катетеризация мочеточников;
- нефростомия, декапсуляция или резекция почки, а в тяжелых случаях и удаление почки при возникновении гнойно-деструктивного воспаления (апостематозный нефрит, карбункул или абсцесс почки).
Показания к оперативному вмешательству:
- эффект отсутствует после проведения антибиотикотерапии (1 – 2 суток), плюс нарастают признаки интоксикации и воспаления (увеличение лейкоцитоза, СОЭ, креатинина);
- обструкция (закупорка) мочевыводящих путей камнями.
Родоразрешение
Родоразрешение при гестационном пиелонефрите рекомендуется через естественные родовые пути. В план ведения родов входит назначение спазмолитиков, обезболивающих препаратов и профилактика гипоксии плода. Кесарево сечение проводится только по строгим акушерским показаниям.
Анна Созинова