Фото: Shutterstock/FOTODOM
13 января 2018 года
По данным ВОЗ около 40% жителей планеты страдают от каких-либо аллергических заболеваний. При этом многие из них лечатся от каких-то других болезней или не лечатся совсем. Одна из причин этого – неспособность врачей других специальностей распознать аллергию и провести дифференциальную диагностику с имеющими сходные клинические проявления состояниями.
По словам главного аллерголога-иммунолога Москвы, руководителя отдела аллергологии и клинической иммунологии НИКИ Педиатрии ФГБОУ ВО РНИМУ им. Н.И. Пирогова, д.м.н. Александра Пампуры, в результате неадекватной диагностики детям с аллергией назначают неправильное лечение, болезнь прогрессирует, развиваются осложнения, и в целом ребенок развивается хуже, чем мог бы.
Более того, врачи-педиатры зачастую не могут распознавать даже угрожающую жизни анафилаксию, когда воздействие аллергена вызывает стремительное развитие симптомов и системные нарушения. По статистике, врачи не-аллергологи диагностируют анафилаксию лишь в 3% случаев. Другая сторона медали – необоснованные затраты на малоэффективное лечение, потеря надежды на успех и снижение престижа врача.
 Руководитель отдела аллергологии и клинической иммунологии НИКИ Педиатрии ФГБОУ ВО РНИМУ им. Н.И. Пирогова, д.м.н. Александр Пампура
Руководитель отдела аллергологии и клинической иммунологии НИКИ Педиатрии ФГБОУ ВО РНИМУ им. Н.И. Пирогова, д.м.н. Александр Пампура
То, как не пропустить аллергию у детей и своевременно начать ее лечить, эксперты обсуждали на прошедшем в конце декабря в ФБУН ЦНИИ Эпидемиологии Роспотребнадзора научно-практическом семинаре «Актуальные вопросы диагностики аллергических заболеваний в практике врача-педиатра».
Пищевая аллергия
Особенности сенсибилизации (повышения чувствительности пациента) или, наоборот, иммунологической толерантности к пищевым аллергенам зависят от многих факторов. Основные из них:
– путь воздействия аллергена (чрескожный, пероральный, ингаляционный);
– возраст на момент такого воздействия (в частности, существует так называемое «окно толерантности» – период с 3 до 6 месяцев считается наиболее благоприятным для введения прикорма в рацион питания ребенка);
– географическое положение (например, риск развития некоторых видов аллергии снижен в солнечных регионах);
– пищевой рацион, а также особенности употребления продуктов питания.
В диагностике аллергических заболеваний очень важен сбор анамнеза. Существуют ключевые вопросы, позволяющие выяснить вызывающие аллергию обстоятельства и факторы:
– какое время требуется для появления симптомов и для их исчезновения (острые симптомы легче дифференцировать);
– эти симптомы всегда одинаковы, или клиническая картина каждый раз отличается;
– употребление какого количества продукта вызывает развитие аллергии, вызывает ли этот продукт отвращение или отказ от пищи;
– когда был последний эпизод обострения;
– наличие наследственной предрасположенности и сопутствующих заболеваний (помогают определить «шоковый» орган пациента).
Для диагностики пищевой аллергии назначаются аллерготесты. Но делать это имеет смысл только при наличии клинических показаний. Например, сложной для интерпретации клинической картине или отсутствия эффекта от лечения.
Ингаляционная аллергия
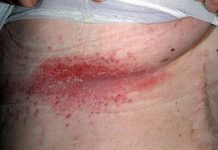
По данным мировых исследований, большая часть пациентов с астмой – до 90% детей и около 60% взрослых – страдают аллергией.«Аллергическая экзема – первое проявление аллергического марша, существует тесная взаимосвязь между ней и другими формами аллергии, – рассказала врач аллерголог-иммунолог ГНЦ Институт иммунологии ФМБА России к.м.н. Оксана Ерина. – Почти у половины детей с аллергической экземой к двум годам развивается четкий профиль сенсибилизации, при этом у каждого третьего из них будет развиваться бронхиальная астма. Другим клиническим маркером респираторной аллергии и, зачастую, вторым предвестником астмы является аллергический ринит».
По словам эксперта, 70% детей, страдающих экземой или сезонными ринитами, а также две трети школьников с хроническим кашлем – аллергики и нуждаются в дифференциальной диагностике.
In vivo и/или in vitro
При проведении исследований следует использовать исключительно стандартизованные методы, считает Пампура. Так, при обследования in vivo (на живом организме) результат во многом зависит от препаратов для тестирования. Экстракты аллергенов разных производителей отличаются по составу компонентов (молекул аллергена, способных вызвать реакцию у пациента), и, если значимый аллергокомпонент в экстракте отсутствует, результаты прик-теста у пациента будут ложноотрицательными. Не менее важно стандартизовать и саму процедуру проведения прик-теста (в частности, глубину укола).
То же самое относится и к выбору in vitro (в пробирке) тестов. «К сожалению, существует много не стандартизованных лабораторных тестов, которые дают некорректные результаты, – говорит Пампура. – Например, тесты, основанные на выявлении иммуноглобулинов класса G4, не должны применяться для диагностики пищевой аллергии». На сегодняшний день наиболее чувствительным, специфичным и стандартизованным методом диагностики аллергии in vitro эксперты считают технологию ImmunoCAP (диагностическая достоверность этих тестов достигает 90%).Результаты таких исследований сопоставимы с результатами кожного тестирования, а в тяжелых и сложных диагностических случаях имеют преимущество перед обследованием in vivo.
При первичном скрининге (особенно в ситуациях, когда аллергическая природа симптомов сомнительна) определяются Ig E к наиболее часто встречающимся, основным аллергенам. Чаще всего пищевую аллергию у детей вызывают белок коровьего молока, белок куриного яйца, пшеница, соя, рыба, морепродукты, арахис и орехи. Точные количественные результаты позволяют оценить, насколько выражена сенсибилизация у ребенка, спрогнозировать течение болезни и подобрать наиболее эффективную терапию.
При этом уровень специфических IgE, способный вызвать симптомы, очень индивидуален. «Не существует абсолютного порога, имеющего строго определенное диагностическое значение, – говорит Пампура. – Опыт подсказывает: чем тяжелее протекает заболевание у пациента, тем более низкий уровень IgEбудет для него значимым. Чем младше ребенок, тем большее значение имеет уровень IgE, который мы у него находим».
 Врач клинической лабораторной диагностики, руководитель группы аналитического планирования ЦНИИ Эпидемиологии Елена Тиванова
Врач клинической лабораторной диагностики, руководитель группы аналитического планирования ЦНИИ Эпидемиологии Елена Тиванова
Маркеры аллергии
С момента открытия основного маркера аллергии – Ig E – прошло 50 лет. И. конечно, за это время серьезно изменились применяемые для лабораторной диагностики аллергии технологии. Сегодня золотым стандартом считается молекулярная аллергодиагностика, основанная на определении специфических Ig E к отдельным компонентам (молекулам) в составе аллергенов. В России доступны тест-системы для одновременного определения Ig E к 112 аллергокомпонентам из 51 источника аллергенов.
«Сегодня мы проводим более 200 тестов по технологии ImmunoCAP, – рассказал врач клинической лабораторной диагностики, руководитель группы аналитического планирования ЦНИИ Эпидемиологии Елена Тиванова. – Это скрининговые исследования на основе смесей аллергенов, диагностические симптоматические программы исследований, широкая линейка индивидуальных аллергенов, которые позволяют однозначно дифференцировать аллергию от других заболеваний, имеющих подобную симптоматику. Эти исследования не зависят от возраста пациента, состояния кожных покровов, приема лекарств и активности заболевания. Но, конечно, окончательная интерпретация лабораторных данных должна проводиться врачом с учетом клинической картины и анамнеза».